
Trauma psicologico: che cosa accade nella mente di chi ha subito un trauma
Che cos'è il trauma? Che cosa accade alla persona che ha subito un trauma? E perché manifesta proprio determinati sintomi?
Argomenti trattati
Che cos’è il trauma?
Il trauma è l’esposizione a un evento che minaccia la vita o l’incolumità propria e/o altrui e che, superando le capacità dell’individuo di padroneggiarlo, induce emozioni di paura, collera e dolore accompagnate da un sentimento di impotenza (overwhelming emotions).
Pertanto non è il dolore, ma l’impotenza che dà origine al trauma.
In tal senso non tutti gli eventi sono “traumatici” per tutti, ma dipende da come l’evento viene elaborato dal soggetto che lo subisce e dagli strumenti a disposizione per padroneggiarlo.
Cosa non è un trauma?
Dobbiamo anche chiarire che fare un trasloco non è un trauma, è uno stress.
Se la mamma al proprio bambino dice no di fronte alla richiesta di avere un nuovo giochino o di fare qualcosa non è un trauma, è uno stress che può fornire anche l’occasione al bimbo per imparare all’utilizzo di nuove abilità, come ad esempio negoziare.
Allo stesso modo lo stress post traumatico è diverso dagli altri tipi di stress.
Guarda il video: Come trasformare un trauma in una crescita personale
Che cosa succede a chi ha subito un trauma?
Chi ha subito un trauma percepisce la situazione di pericolo imminente sempre viva o come appena conclusa. Per questo la persona traumatizzata ha ricordi, pensieri e flashback riguardanti l’evento traumatico e vive come se la situazione fosse ancora molto vicina o la stesse vivendo al momento. Ricordi vividi, intrusivi e fastidiosi che causano difficoltà nel proseguire le azioni che si stanno compiendo e nel concentrarsi.
Proviamo a capire come mai avviene questo.
La dissociazione della coscienza appare spesso (ma non sempre) nell’esperienza clinica come conseguenza di traumi psicologici ed esistono numerosi dati di ricerche controllate a sostegno di questa esperienza clinica.
La dissociazione è il risultato di un deficit nella normale integrazione dell’esperienza in strutture mentali coerenti e coese. Quindi significa che la persona traumatizzata fa fatica a mettere insieme fatti, ricordi e narrazione dell’evento.
Si tratta di un rapporto complesso, non unifattoriale, ovvero casi in cui vi sono memorie traumatiche ma non sintomi dissociativi e viceversa. Nel determinarlo intervengono diversi meccanismi e fattori, sia causali che di vulnerabilità, e non solo la difesa intrapsichica dal dolore mentale.
Quali sono i sistemi emozionali e motivazionali?
Per comprendere questo dolore è utile considerare due sistemi emozionali e motivazionali, entrambi frutto dell’evoluzione e quindi presenti in tutti gli esseri umani, che normalmente vengono mobilizzati dal trauma:
- il sistema neurobiologico di difesa (attacco-fuga di fonte a minacce ambientali: Panksepp, 1998)
- sistema di attaccamento (richiesta di protezione, aiuto, cura e conforto: Bowlby, 1968).
Il sistema neurobiologico di difesa
Normalmente il sistema neurobiologico di difesa regola comportamenti di attacco-fuga (fight-flight-freezing-feigned death) di fronte alle minacce ambientali (p. es. predatori) e soltanto in homo sapiens può essere attivato dal comportamento predatorio di un conspecifico.
Questo sistema determina emozioni di paura estrema, collera distruttiva (ortosimpatico) e impotenza o finta morte (nucleo dorsale del vago).
Inoltre inibisce fisiologicamente, quando è attivo, le funzioni mentali superiori, determinando:
- amnesia e intrusione di ricordi mnestici (sintomo molto fastidioso, in quanto anche quando la persona non vorrebbe o pensa e fa altro ha dei flashback dell’evento traumatico),
- alessitimia (incapacità di riconoscere e nominare le emozioni dovuto al fatto che l’area di Broca, responsabile della produzione di parole, smette di produrre glucosio),
- deficit di mentalizzazione post-traumatici, deficit di regolazione emozionale.
Insomma non si pensa in quei momenti, bisogna fuggire o attaccare.
Conseguenze di tutto ciò nel passato potevano essere ad esempio accuse a carico della vittima in seguito ad uno stupro: “Non ha urlato, né chiamato aiuto perché era consenziente”.
In realtà questo è dovuto al fatto che si tratta di un meccanismo biologico alla base del trauma e che è generato dalla paura (immobilità tonica o paralisi da paura).
Un animale si paralizza di fronte al predatore quando non può scappare. Una persona resta inerme di fronte all’aggressore. Ecco perché la vittima di uno stupro o di una rapina non urla per chiedere aiuto.
Il sistema neurobiologico di difesa coinvolge le strutture encefaliche profonde del SNV, determinando sia hyperarousal (ortosimpatico) che hypoarousal (nucleo dorsale del vago, responsabile del detachement dissociativo). Il paziente allora si sente accasciato, non si muove, ha la bradicardia. Il trauma mobilizza anche il sistema vegetativo (teoria polivagale di Porges).
Tutti i sintomi del DPTS (Disturbo da Stress Post Traumatico) sono espressione dell’attivazione del sistema di difesa protraentesi per mesi oltre la fine dell’evento traumatico. Oggi sappiamo che quando questo sistema neurobiologico di difesa non si disattiva, comincia il DPTS.
I sintomi del DPTS non sono abnormi, ma abnorme è l’attivazione del sistema di difesa.
Il sistema di attaccamento
Il sistema di difesa, attivato da minacce alla vita o alla sopravvivenza, normalmente è inibito grazie all’attivazione del sistema di attaccamento durante o dopo l’esposizione all’evento traumatico.
Si trova nel sistema limbico e interviene a bloccare il sistema di difesa (ad esempio la mamma che coccola il bimbo: nel sangue del bambino vengono rilasciati oppioidi endogeni). Il sistema di attaccamento è inoltre plasmabile dall’esperienza che viene memorizzata.
È importante sottolineare che il sistema di attaccamento, che si è evoluto più recentemente di quello di difesa (mammiferi), regola condotte ed emozioni, richiesta di protezione, aiuto, conforto, è plasmato di esperienze precoci, racchiuse nelle memorie che poi diventano modelli operativi interni.
Vi è una reazione post traumatica con sintomi post traumatici in assenza di figure che possano offrire aiuto e conforto dopo l’evento traumatico, oppure se le memorie e i modelli operativi della persona che ha subito il trauma sono di paura e insicurezza.
In questo caso, il modello operativo memorizzato ostacola il sistema di difesa resta attivo e l’attaccamento verso un’altra relazione cui chiedere aiuto, generando i sintomi post traumatici. L’esperienza percepita è “ho subito un trauma e non c’è nessuno che risponda”.
È sufficiente la disorganizzazione del modello operativo interno di attaccamento, da solo, per generare la dissociazione. Se infatti ho un sistema disorganizzato e impatto in un trauma, avrò una dissociazione peritraumatica, cioè la dissociazione già durante il trauma.
L’evoluzione seleziona sistemi che regolano comportamenti, emozioni e rappresentazioni mentali all’interno di diversi tipi fondamentali di interazioni organismo-ambiente. Il sistema di attaccamento e di difesa sono solo due fra tali sistemi.
I sistemi evoluzionisticamente più evoluti (comparsi nei mammiferi, come quelli di attaccamento) ricevono informazioni da quelli più arcaici (già presenti nei rettili, come il sistema di difesa), su cui esercitano una funzione di modulazione.
Nell’uomo compaiono sistemi aggiuntivi che regolano le funzioni mentali superiori (linguaggio, memoria autobiografica episodica, coscienza).
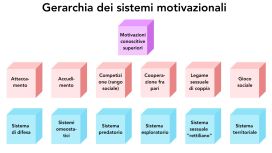
In questa figura viene riassunta la visione, gerarchica e fondata sull’evoluzionismo, dell’architettura dei diversi sistemi a base innata capaci di organizzare comportamento, emozioni, ed esperienza soggettiva di fronte a specifiche classi di eventi organismici e ambientali.
Tale prospettiva induce a considerare ogni processo mentale come un processo ricorsivo che:
- da un lato procede dal basso (sistemi più arcaici del 1°livello) verso l’alto (sistemi evoluzionisticamente più recenti del 2° e poi del 3°livello)
- dall’alto procede dall’alto verso il basso.
I processi dissociativi non fanno eccezione a questa regola.
L’inibizione diretta delle funzioni mentali superiori per cui gli eventi traumatici attivano il sistema neurobiologico di difesa (freezing, flight, fight, feigned, death) che inibisce fisiologicamente i processi neocorticali da cui dipendono le funzioni mentali riflessive.
Ma è anche vero che il sistema di difesa, attivato dal trauma, attiva successivamente il sistema di attaccamento: interazioni di attaccamento sicuro (sappiamo che saremo confortati e rassicurati dalla persona cui ci rivolgiamo) che forniscono conforto e aiuto retroagiscono sul sistema di difesa inibendolo.
Se la stessa figura di attaccamento è fonte di minaccia, oppure non fornisce aiuto né protezione a causa di comportamenti abdicanti, il sistema di attaccamento va incontro ad una disorganizzazione che implica processi dissociativi (modello operativo interno dissociato).
In presenza di un modello operativo interno, ovvero di una memoria disorganizzata, il sistema di difesa resta attivo a lungo dopo la fine dell’evento traumatico, causando durevole inibizione delle funzioni mentali superiori, da cui dipende l’integrazione dell’esperienza e quindi la dissociazione.
Bibliografia
- Allen et al. (2008) La mentalizzazione nella pratica clinica. Cortina
- Bowlby (1968) Attaccamento e perdita, vol I. Boringhieri
- Bryant et al. (2011) In: Behaviour Research and Terapy Vol. 49:346-51
- Cantor (2005) Evolution of post traumatic stress. Routledge
- Dutra et al. (2009) In: Journal of Nervous and Mental disease Vol. 197:383-390
- Fonagy, Target (2008) Da mente a mente. Cortina
- Liotti (1992) In: Dissociation Vol 5:196-204
- Liotti (2006) In: Journal of Trauma and Dissociation Vol 7:55-74
- Liotti, Farina (2011) Sviluppi traumatici Cortina
- Odgen et al. (2006) Trauma and the body. Norton
- Panksepp (1998) Affective neuroscience. Oxford University Press
- Porges (2011) The polivagal theory. Norton
- Rauch et al. (1996) In: Archivies of general Psychiatry Vol 53:380-387
- Solomon, George (2011) In: Disorganized Attachment and caregiving. Guilford
- Van der Hart et al. (2006). Fantasmi nel sè. Cortina