Sindrome da conflitto subacromiale della spalla
L'articolo tratta una delle più frequenti patologie della spalla: "La sindrome da conflitto subacromiale". E' questa una patologia che colpisce indifferentemente qualsiasi età anche se quella maggiormente interessata è compresa in un range over 50
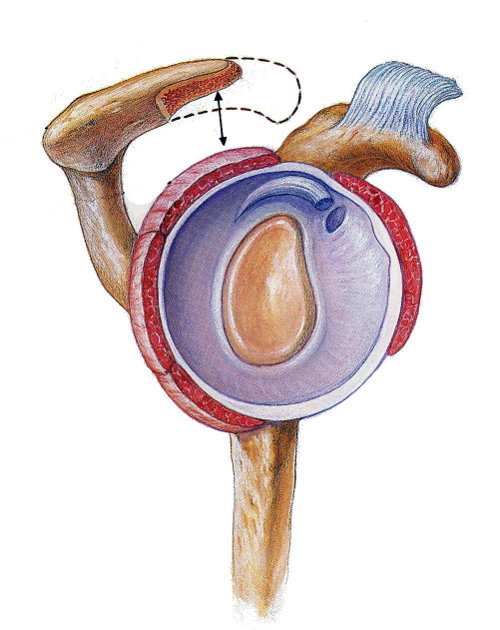
La sindrome da conflitto subacromiale o sindrome da impingement subacromiale, è anche chiamata “Outlet Sindrome (OS)” poiché l’origine di questa patologia risiede nella regione anatomica della spalla chiamata spazio subacromiale o outlet (area delimitata in rosso nella figura 1).
Nozioni di anatomia e biomeccanica articolare
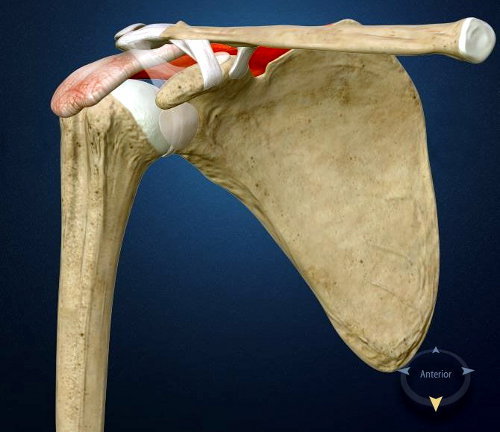
La cuffia dei rotatori (CDR) è composta da quattro muscoli, e rispettivi tendini (sovraspinoso SSP – sottospinoso STP – sottoscapolare SSC - piccolo rotondo PR) che muovono il braccio in un range di movimento (ROM = range of motion) molto ampio. Tale movimento è garantito oltre che dalle strutture muscolari, anche dalle superfici articolari del cingolo scapolo omerale e dalla sua particolare conformazione anatomica in maniera particolare dalla forma particolare della glena della scapola.
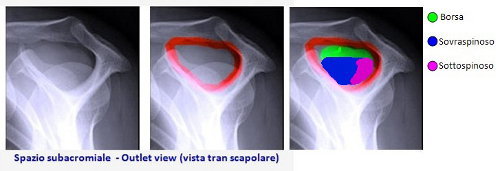
Alcuni tendini della cuffia dei rotatori giacciono sotto un tetto osseo che altro non è se non un'estensione della scapola nota come acromion (vedi figura 1). Lo spazio sotto questo tetto (spazio subacromiale) deve essere abbastanza ampio da consentire lo scorrimento dei predetti tendini. Ad agevolare tale scivolamento, tra l’osso acromiale e i tendini, c’è una borsa piena di fluido viscoso che funge da cuscinetto. Ogni qualvolta che noi muoviamo la spalla, attivando i muscoli e i tendini della CDR, noi sollecitiamo il dinamismo della borsa che agisce in modo tale che i tendini non scorrino su di una superficie ruvida (quindi non sono logorati).
Altre funzioni della cuffia dei rotatori:
- Stabilizzatori attivi della testa omerale sulla glena
- Depressori della testa omerale (coadiuvati dal tendine del capo lungo del bicipite)
Oltre agli stabilizzatori attivi della testa omerale vi sono gli stabilizzatori passivi che sono:
- Capsula articolare
- Legamenti
- Labbro glenoideo
Il complesso sistema articolare scapolo omerale funziona perfettamente a patto che la CDR mantiene centrata la testa dell’omero nella glena. Infatti, quando il braccio è elevato sopra la testa, avviene che la cuffia dei rotatori deprimendo la testa omerale gli consente di scivolare facilmente sotto l'acromion.
Cause
Quando i muscoli che muovono l’omero non funzionano bene, viene a mancare l’effetto stabilizzante ed allora la testa omerale tende a risalire.
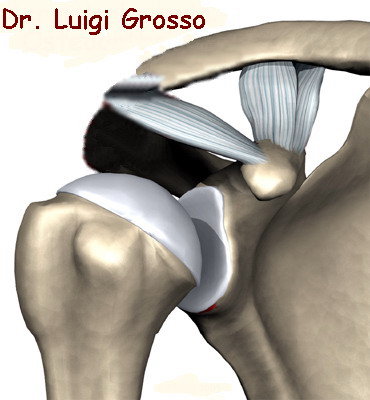
Tale modificazione della biomeccanica articolare provoca che quando si alza il braccio in alto sopra la testa si viene a creare una situazione in cui il tendine sovraspinoso e la relativa borsa subacromiale, possono rimanere schiacciati tra l'acromion, il legamento coraco-acromiale e la grande tuberosità dell'omero.
Questa compressione realizza la patologia chiamata “Conflitto subacromiale secondario” (non di origine del tetto). Se non si prende nessun provvedimento, tale processo può condurre fino ad una lesione completa della porzione superiore della cuffia dei rotatori ed aumentare la risalita della testa omerale.
Il tendine sovraspinoso è quello maggiormente colpito da chi soffre di impingement subacromiale poiché è quello che maggiormente risiede sotto il tetto acromiale. Quando la patologia avanza possono essere colpiti successivamente, in modo graduale, anche il tendine sottospinoso, il sottoscapolare ed infine il piccolo rotondo ed il capo lungo del bicipite.
Un dato molto importante da tener presente è che In condizioni di normale attività del braccio non si vengono a creare presupposti per un danno della CDR ma movimenti ripetitivi del braccio, soprattutto in elevazione sopra la testa, possono causare nel tempo un abrasione del tendine con conseguente insorgenza di un processo infiammatorio che comporta il deterioramento del tendine e finanche un suo ingrossamento reattivo. Questo ingrossamento ha delle ripercussioni sul tessuto muscolo-tendineo poiché implica una riduzione del flusso di sangue inficiando la struttura biologica avviando un processo di lesione lenta e costante delle componenti muscolo tendinee.
Una causa abbastanza frequente può essere dovuta alla presenza di “becchi” (come se fossero stalattiti) che pendendo dal tetto acromiale (artrosi acromion/claveare) possono “grattare” il muscolo causando irritazione e sfilacciamento.
Meno frequente può essere dovuta alla calcificazione del legamento coraco-acromiale successivo ad un trauma della spalla.
La sindrome da impingement subacromiale può verificarsi anche da sola o in combinazione con la borsite e la tendinite della cuffia dei rotatori.
Borsite
Altre cause possono essere per una forma differente dell’acromion. Questo, infatti, ha differenti varianti morfologiche presente in soggetti “normali”. Queste varianti sono stati descritte molto bene da Bigliani che la ha classificate in: Acromion TYPE 1, TYPE 2 e TYPE 3. Quello di tipo 1 è piatto, quello di tipo 2 è curvo e quello di tipo 3 è ad uncino.
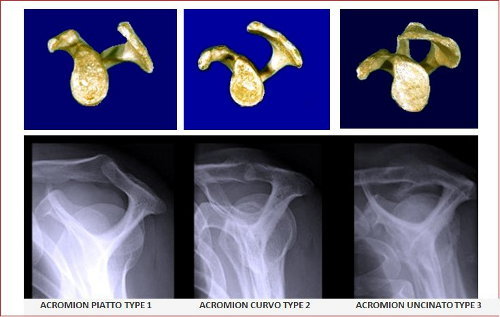
Una persona con una morfologia dell’acromion di tipo 2 o di tipo 3 sarebbe ad un elevato rischio di sindrome da impingement a causa della riduzione dello spazio subacromiale in questo caso si realizza il “Conflitto subacromiale primario” (di origine del tetto). In altre parole, un soggetto di circa 50 anni che ha un acromion di 3° tipo può sviluppare una lesione della CDR molto maggiore rispetto ad soggetto di 20 anni che magari ha un acromion di tipo 1° poiché non ha fattori predisponenti la malattia.
Altre cause sono riportate qui nel quadro sinottico della malattia.

LA CLASSIFICAZIONE DELLA SINDROME DA CONFLITTO
La letteratura scientifica internazionale è ricca di classificazioni per questa patologia. Quella definita da Neer (1972), il quale suddivide la sindrome da conflitto in tre stadi:
- 1° Stadio: é caratterizzata da edema e/o emorragia; solito, si manifesta in un’età inferiore ai 25 anni ed in genere consegue all’uso prolungato del braccio oppure dopo un trauma acuto. In questo stadio le lesioni sono reversibili.
- 2° Stadio: è caratterizzata da fibrosi dei tendini e della borsa: si manifesta in un’età compresa tra 25 e 40 anni. Il dolore si fa più grave ed è presente un’ulteriore riduzione dei movimenti della spalla. In questo stadio le lesioni diventano irreversibili dal punto di vista istologico ma non da quello clinico poiché la terapia tende a migliorare moltissimo la sintomatologia del paziente.
- 3° Stadio: è caratterizzata dalla tendinosi della CDR fino a lesioni parziali o totali dei tendini; si manifesta in pazienti al di sopra dei 50 anni.
Sintomatologia
Il sintomo principale di una sindrome da conflitto subacromiale è il dolore alla spalla. L’esordio può essere improvviso (senza nessuna causa apparente) oppure dovuto ad un trauma della spalla anche banale.
Lentamente e costantemente il paziente comincia a lamentarsi anche di una perdita di mobilità (diminuzione del ROM) sempre più invalidante. Il movimento prolungato del braccio, in particolar modo quello che richiede l’elevazione del braccio al di sopra della testa, procura un netto peggioramento del dolore.
Nella fase iniziale infiammatoria, il dolore è presente anche a riposo e nelle ore notturne pertanto impedisce al paziente di dormire soprattutto se adagiato sul fianco della spalla malata.
Diagnosi
Una corretta diagnosi può essere posta sulla base dell’anamnesi accurata del paziente, dell’esame clinico nonché integrata dagli esami strumentali.
Esame clinico:
- 1. Limitazione del ROM (soprattutto in elevazione)
- 2. Test di Neer (positivo)
- 3. Test di Hawkins-Kennedy (positivo)
- 4. Test di Jobe (positivo)
- 5. Test di Yocum (positivo)
- 6. Test di impingement supino (positivo)
- 7. Deficit forza muscolare
Esami strumentali:
- 1. RDX spalla in antero-posteriore vera
- 2. RDX spalla in proiezione transcapolare per outlet view (proiezione di Lamy)
- 3. RDX spalla in proiezione ascellare
- 4. TC e/o RM (in caso di sospetta lesione CDR ed eventuale intervento chirurgico)
Terapia
La terapia della sindrome da conflitto subacromiale viene stabilità tenendo presente oltre che dello stadio della malattia anche della gravità della sintomatologia. Lo specialista ha a disposizione:
1) Antidolorifici e farmaci anti-infiammatori; sono molto utili in una fase iniziale quando il paziente giunge in ambulatorio molto sofferente.
2) La fisioterapia; ha il compito di lavorare sul recupero di una buona postura e sul bilanciamento degli stabilizzatori attivi della spalla in modo tale che si crea un buon posizionamento della scapola, una buona centratura della testa omerale sulla glena ed il rafforzamento dei muscoli della cuffia dei rotatori indeboliti
3) Iniezioni di sostanze mediche; questo tipo di terapia riduce l'infiammazione ed elimina il dolore soprattutto quello notturno. Fatto questo, permette ai fisioterapisti di lavorare bene e meglio. Non è difficile che tale terapia possa procurare un miglioramento della sintomatologia finanche per un periodo prolungato di tempo.
4) Chirurgia; quando tutti i mezzi utilizzati non hanno dato nessun esito positivo sulla sintomatologia, allora l’intervento chirurgico è l’unica alternativa possibile. Vorrei sottolineare, tuttavia, che raramente è necessario. L'obiettivo di qualsiasi tecnica chirurgica è quello di ridurre e/o eliminare gli effetti del conflitto. Questo si può realizzare solo se si allarga lo spazio tra l'acromion ed i tendini della CDR in modo tale da facilitare il movimento della spalla con conseguente riduzione ed eliminazione del dolore e dell'infiammazione. La tecnica chirurgica maggiormente utilizzata è quella artroscopica che consiste in una decompressione artroscopica subacromiale (ASD).
Tale intervento viene eseguito, di solito, in anestesia locale. Il paziente viene messo in una posizione semiseduto (posizione da astronauta) oppure supino e leggermente inclinato. L’intervento chirurgico viene effettuato mediante 2-3 piccole incisioni di 5mm sulla spalla attraverso le quali si introduce l’artroscopio agganciato ad una telecamera e di altri speciali strumenti per l’asportazione di tessuto malato.
Durante l’intervento, il chirurgo ha anche la possibilità di esplorare lo spazio e la borsa sottoacromiale valutando in questo modo l’integrità dei legamenti e dei tendini.
Questo intervento viene di solito effettuato in regime di DAY SURGERY che ormai è conosciuto da tutti e che consiste in tre accessi ospedalieri. Il primo per effettuare tutti gli esami preoperatorii, il secondo per l’intervento chirurgico ed il terzo per il controllo post chirurgico. IL tutto con un una sola giornata di ricovero senza la degenza notturna.
Al momento della dimissione, al paziente viene consegnato un promemoria che spiega la terapia farmacologia, il programma riabilitativo che dura circa 20-40 giorni. Non è necessario nessun tutore di spalla né di particolari attrezzature di protezione. In casi eccezionali – in concomitanza di altre lesioni di spalla- potrà rendersi necessario un eventuale tutore. In questo caso, comunque, dovrà essere portato al massimo per tre settimane.
 Prima e ...
Prima e ...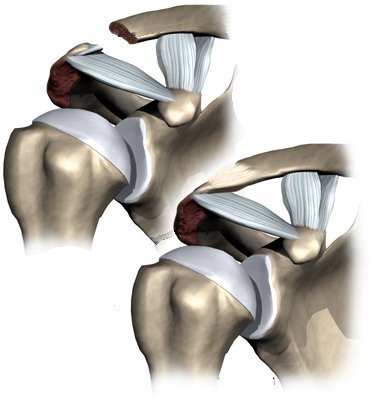 dopo l'intervento.
dopo l'intervento.
 La linea tratteggiata è quello che viene asportato.
La linea tratteggiata è quello che viene asportato.
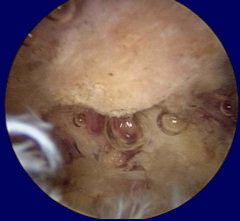
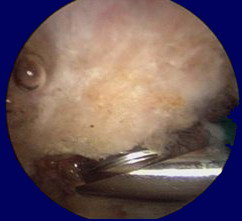
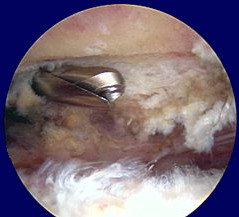
Immagini artroscopiche
Prevenzione
- Evitare attività che comportano un over stress meccanico dell’articolazione scapolo omerale in particolar modo quelle attività che prevedono l’uso del braccio in elevazione sopra la testa.
- Tonificare e rinforzare la muscolatura del sistema scapolo omerale ripristinando l’equilibrio muscolo tendineo.
- Evitare sport eccessivamente stressanti il cingolo scapolo omerale come: basket, pallavolo, nuoto, golf, ecc.
Bibliografia
- Esch JC, Baker C. Surgical Arthroscopy: The Shoulder and Elbow. JB Lippincott CO., Philadelphia 1993.
- Sampson TG, Nisbet JK, Glick JM. Precision acromioplasty in arthroscopic subacromial decompression. Arthroscopy 1991;7:301-307.
- Gartsman GM, Combs AH, Davis PF, Tullos HS: Arthroscopic acromioclavicular joint resection. An anatomical study. Am J Sports Med. 1991;19:2-5.
- Hawkins RJ, Chris T, Bokor D, Kiefer G: Failed anterior acromioplasty. A review of 51 cases. Clin Orthop. 1989;243:106-11.
- Ogilvie-Harris DJ, Wiley AM, Sattarian J: Failed acromioplasty for impingement syndrome. J Bone Joint Surg 1990;72:1070-1072.
- Wuh HCK, Snyder SJ. Modified classification of the Supraspinatus outlet view based on the configuration and the anatomical thickness of the acromion. Paper presented at the Fifty-Ninth Annual Meeting of the American Academy of Orthopaedic Surgeons. Washington,D.C., February 1992.
- Schneider T, Strauss JM, Hoffstetter I, Jerosch J. Shoulder joint stability after arthroscopic subacromial decompression. Arch Orthop Trauma Surg 1994;113(3):129-33.
- Berg EE, Ciullo JV, Oglesby JW. Failure of arthroscopic decompression by subacromial heterotopic ossification causing recurrent impingement. Arthroscopy 1994 Apr;10(2):158-61.
-
Altchek-DW; Carson-EW Arthroscopic acromioplasty. Current status. Orthop-Clin-North-Am. 1997 Apr; 28(2): 157-68
-
Burkhart-SS Congenital subacromial stenosis. Arthroscopy. 1995 Feb; 11(1): 63-8
-
Esch-JC Arthroscopic subacromial decompression and postoperative management. Orthop-Clin-North-Am. 1993 Jan; 24(1): 161-71
-
Jerosch-J; Steinbeck-J; Strauss-JM; Schneider-T Arthroscopic subacromial decompression--indications in os acromiale?] Unfallchirurg. 1994 Feb; 97(2): 69-73
-
Kim-SJ; Lee-JW; Kim-BS Arthroscopic decompression for subacromial impingement syndrome. J-Korean-Med-Sci. 1997 Apr; 12(2): 123-7
-
Levine-WN; Barron-OA; Yamaguchi-K; Pollock-RG; Flatow-EL; Bigliani-LU . Arthroscopic distal clavicle resection from a bursal approach.. Arthroscopy. 1998 Jan-Feb; 14(1): 52-6
-
Mormino-MA; Gross-RM; McCarthy-JA Captured shoulder: a complication of rotator cuff surgery. Arthroscopy. 1996 Aug; 12(4): 457-61
-
Nutton-RW; McBirnie-JM; Phillips-C Treatment of chronic rotator-cuff impingement by arthroscopic subacromial decompression. J-Bone-Joint-Surg-Br. 1997 Jan; 79(1): 73-6
-
Olsewski-JM; Depew-AD Arthroscopic subacromial decompression and rotator cuff debridement for stage II and stage III impingement. Arthroscopy. 1994 Feb; 10(1): 61-8
-
Parker-RD; Seitz-WH Jr Shoulder impingement/instability overlap syndrome. J-South-Orthop-Assoc. 1997 Fall; 6(3): 197-203
-
Payne-LZ; Altchek-DW; Craig-EV; Warren-RF Arthroscopic treatment of partial rotator cuff tears in young athletes. A preliminary report. Am-J-Sports-Med. 1997 May-Jun; 25(3): 299-305
-
Roye-RP; Grana-WA; Yates-CK Arthroscopic subacromial decompression: two- to seven-year follow-up. Arthroscopy. 1995 Jun; 11(3): 301-6
-
Rupp-S; Seil-R; Kohn-DM . Surgical reconstruction of a stress fracture of the acromion after arthroscopic subacromial decompression in an elite tennis player. Arthroscopy. 1998 Jan-Feb; 14(1): 106-8
-
Schneider-T; Straus-JM; Fink-B; Jerosch-J; Menke-W; Ruther-W Influence of joint stability on the results of arthroscopic subacromial decompression. Acta-Orthop-Belg. 1996 Jun; 62(2): 94-9
-
Torpey-BM; Ikeda-K; Wang-M; van-der-Heeden-D; Chao-EY; McFarland-EG. The deltoid muscle origin. Histologic characteristics and effects of subacromial decompression. Am-J-Sports-Med. 1998 May-Jun; 26(3): 379-83
-
Zvijac-JE; Levy-HJ; Lemak-LJ Arthroscopic subacromial decompression in the treatment of full thickness rotator cuff tears: a 3- to 6-year follow-up. Arthroscopy. 1994 Oct; 10(5): 518-23