La preparazione intestinale per colonscopia
La colonoscopia è universalmente considerata l’esame di scelta per la diagnosi e il trattamento delle patologie del grosso intestino e rappresenta il test di screening più efficace per la diagnosi di neoplasia colo-rettale. Per ottenere la maggiore resa diagnostica ' necessario che la colonscopia venga eseguita nel modo più scrupoloso possibile, ma ciò è possibile solo se il livello di pulizia intestinale è ottimale.
La colonscopia è considerata l'esame di scelta per la diagnosi ed il trattamento della maggior parte delle patologie del grosso intestino e rappresenta il test di screening più efficace per la neoplasia colo-rettale.
Negli ultimi dieci anni il numero di pazienti che si è sottoposto a tale esame è cresciuto con un range del 6-25% nei vari paesi europei e del 62% negli Stati Uniti. Questo ci fa comprendere l’interesse crescente verso tale esame che ha importanti implicazioni sul controllo della malattia neoplastica del colon, come anche sulla spesa sanitaria. Per tale motivo è necessario che la colonscopia venga eseguita nel modo più scrupoloso possibile in modo da ottenere la maggiore resa diagnostica che, a sua volta, è legata al livello di pulizia intestinale.

Un’adeguata preparazione intestinale è significativamente associata al completamento dell’esame (con il raggiungimento del cieco) e alla diagnosi dei piccoli polipi (che possono essere già dei tumori maligni), mentre una cattiva pulizia può comportare (oltre ad una minore resa diagnostica), un aumento della durata della stessa procedura, della sedazione, del fastidio/dolore percepito dal paziente e delle complicanze. Da considerare, inoltre, tutte le problematiche (costi compresi) legate ad un’eventuale ripetizione dell’esame.
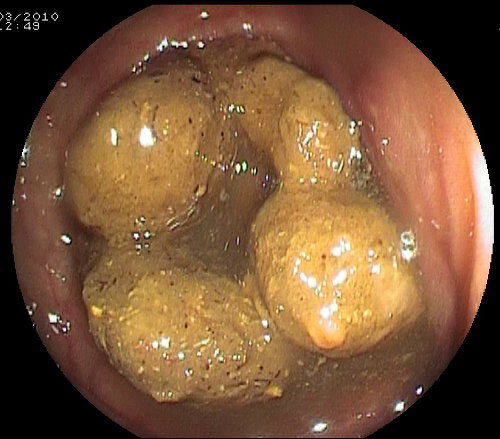
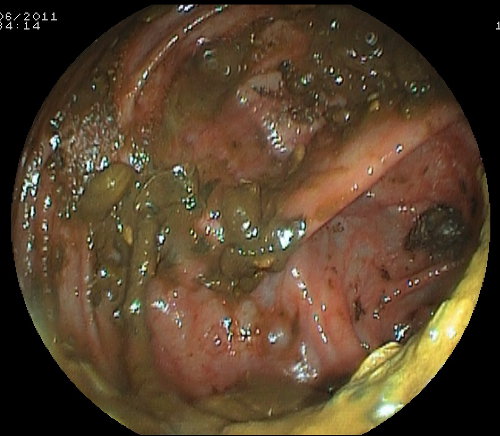
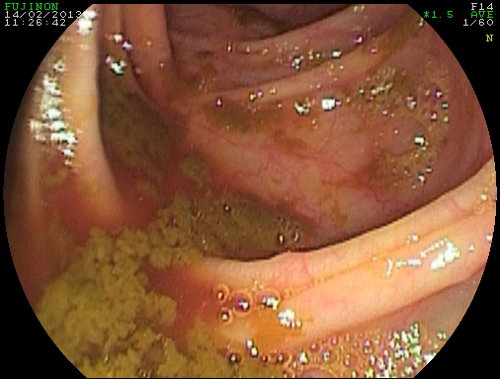
Preparazioni inadeguate del viscere sono responsabili di circa un terzo delle procedure incomplete. Per la valutazione della qualità della preparazione intestinale viene utilizzata, nella maggior parte dei Centri di Endoscopia, la Scala di Boston (foto).
Scala di Boston per la valutazione endoscopica della preparazione intestinale
Score 0 Score 1
Score 2 Score 3
- Score 0: mucosa non visibile per feci solide
- Score 1: mucosa poco visibile per la presenza di feci semisolde
- Score 2: mucosa visibile con materiale fecale rimovibile endoscopicamente>
- Score 3: mucosa completamente pulita o presenza di liquido chiaro rimovibile
Considerando, quindi, di particolare importanza tale problematica recentemente la Società Europea di Endoscopia digestiva ha emanato delle Linee Guide che sono state recepite dalla società scientifiche del settore. Di seguito riportiamo i punti salienti delle Linee guida europee e di altre Consensus internazionali.
Fattori che possono condizionare la preparazione alla colonscopia
Sono considerati a “maggior rischio” di scarsa preparazione intestinale: pazienti di sesso maschile; pazienti ricoverati; pazienti con particolari caratteristiche cliniche (immobilità/disabilità, anatomia e motilità del colon, pregressi interventi chirurgici); pazienti con patologie associate (diabete, cirrosi epatica, demenza) o che assumono farmaci (calcio-antagonisti, antidepressivi, ecc.) che possono ridurre la motilità intestinale.
Anche la corretta informazione sulla modalità della preparazione intestinale (per iscritto con schede informative, o meglio ancora fornita dal personale infermieristico/amministrativo preposto) può sensibilmente incidere sulla preparazione intestinale. Ma forse l’elemento fondamentale, come emerge da inchieste nazionali ed internazionali sull’adesione alle campagne di screening del cancro colo rettale, è l’accettabilità della preparazione intestinale. Oltre il 60% di pazienti indica il “fastidio” della preparazione intestinale l’elemento principale che dissuade dall’eseguire la colonscopia.
La preparazione intestinale
I Lassativi si distinguono tre categorie: stimolanti, iperosmotici e isoosmotici.
Lassativi stimolanti
Tali lassativi (bisacodile, sennosidi antrachinonici) stimolano la motilità intestinale ed inibiscono la secrezione di acqua ed elettroliti, con un effetto catartico sul colon che inizia dopo 6-12 ore. Spesso vengono utilizzati in associazione al PEG (Polietilenglicole) in modo da ridurre la dose di liquidi da assumere.
Lassati iperosmotici
Le soluzioni a base di sodio fosfato (NaP) sono costituite da due dosi di 45 ml che vanno somministrate a distanza di 10-12 ore con assunzione della seconda entro 5 ore dalla procedura. Le preparazioni a base di NaP agiscono per sequestro di liquidi nel lume, con incremento della motilità intestinale e prima evacuazione dopo circa 2 ore. Per la loro natura ipersmolare possono provocare disidratazione, ipovolemia, e squilibri idroelettrolitici (iperfosfatemia, ipersodemia, ipocalcemia ed ipopotassemia). Per tale motivo tali preparazioni devono sempre prevedere una adeguata idratazione pre e post- procedurale con almeno 2 litri di liquidi per bilanciare la potenziale disidratazione.
I prodotti a base di NaP, pur essendo efficaci quasi quanto alle soluzioni idroelettrolitiche (PEG) presentano un maggiori rischi di eventi avversi per cui sono controindicati in pazienti con insufficienza renale, con ascite e scompenso cardiaco severo. Precauzione, inoltre, nei pazienti anziani o con con malattie associate per il rischio di squilibri idroelettrolitici (a volte fatali). Sono lassativi anche ad evitare in pazienti in terapia con diuretici, ACE-inibitori, sartani e FANS per il rischio di insufficienza renale secondaria. Da tenere anche conto, nel corso della colonscopia, che tali proodotti possono determinare delle lesioni aftoidi sulla mucosa
Lassativi iso-osmotici
A partire dagli anni 80 è stato introdotto il polietilenglicole (PEG-ELS, electrolyte lavage solution),una soluzione elettrolitica di lavaggio intestinale osmoticamente attiva, da assumere per os nella quantità di 4 litri, che ha inoltre la capacità di trattenere circa il 30% dell’acqua somministrata. Come risultato dell’effetto osmotico la soluzione viene trattenuta nel colon permettendo l’eliminazione del contenuto intestinale.
Le prime formulazioni di PEG-ELS (Isocolan, Selg 1000, Selg Esse. Klean Prep) sono state nel tempo modificate per migliorarne la palatabilità (PEG SF, sulfate-free), con riduzione del potassio, del cloro, e del solfato di sodio, e per ridurre la quantità di liquidi da ingerire, fattori che diminuiscono il “gradimento” del paziente.
Le preparazioni più recenti, infatti, prevedono l’assunzione di volumi minori di soluzione (2 litri), come nel preparato PEG-ASC (Moviprep) nel quale è stato aggiunto acido ascorbico per mascherare il sapore sgradevole dei solfati o come i preparati privi di solfati e contenente citrati e simeticone (PEG-CS, LOVOL-esse) che prevedono la somministrazione preliminare di bisacodile (Dulcolax) alla dose di 10-20 mg come lassativo ad azione stimolante che oltre a conferire una buona palatabilità, produce anche un effetto osmotico additivo.
Con questi preparati a basso volume è comunque raccomandata l‘assunzione di un ulteriore litro di liquidi chiari, a scelta del paziente. Studi comparativi tra soluzioni low volume e high volume hanno dimostrato pari efficacia, ma una significativa maggiore tollerabilità, palatabilità e soddisfazione del paziente nel caso del low volume.
Le preparazioni a base di PEG hanno un eccellente profilo di tollerabilità, e sono pertanto indicate anche nei pazienti con squilibri idro-elettrolitici pre-esistenti e per quelli che non possono tollerare un eccessivo carico di liquidi. Inoltre non causano alterazioni m,acro e microscopiche della mucosa colica.
Tali preparazioni sono quelle maggiormente utilizzate, ma in alternativa (per esempio per difficoltà all’assunzione di abbondante quantità di liquidi) possono essere utilizzati lassativi stimolanti o iper osmotici. Tuttavia il loro profilo di sicurezza è inferiore rispetto alle preparazioni a base di PEG e pertanto il loro utilizzo deve essere concordato con il Centro dove sarà eseguita la colonscopia.
Modalità di preparazione dei lassativi
Di seguito uno schema indicativo per la preparazione intestinale con le diverse preparazioni PEG.
SELG 1000, SELG-S 1000, KLEAN PREP (4 buste). Modalità di preparazione. Usare tutte le bustine: sciogliere ogni bustina in 1 litro di acqua naturale fresca per un totale di 4 litri.
ISOCOLAN (8 buste). Usare tutte le bustine: sciogliere 2 bustine insieme in un litro di acqua naturale fresca per un totale di 4 litri.
MOVIPREP (2 buste trasparenti ciascuna contenente: 1 busta A e 1 bustina B). Modalità di preparazione: sciogliere una busta trasparente (busta A e bustina B) in un litro di acqua naturale e bere la soluzione nell'arco di 1 ora (un bicchiere pieno ogni 10-15 minuti). Ripetere l'assunzione con un secondo litro di MOVIPREP preparato nello stesso modo. Per completare la preparazione è necessario bere anche 1 litro di liquidi chiari, tra cui acqua, the o camomilla. La preparazione è per un totale di 3 litri.
SELG 250, POLIETILENGLICOLE ABC (16 buste). Modalità di preparazione. Usare tutte le bustine: sciogliere 4 bustine in un litro di acqua naturale fresca per un totale di 4 litri.
Modalità di assunzione dei lassativi
La scelta della modalità di preparazione viene effettuata in base al tipo di preparato prescritto dal centro di endoscopia, ed orario di esecuzione della colonscopia.
Ecco un esempio di preparazione in uso in molti Centri di Endoscopia.
In caso di effettuazione dell’esame al mattino
Il giorno prima dell’esame
Fare colazione e pranzo entro le ore 12, assumendo cibi privi di scorie quali carne magra, pesce, uova, formaggi, brodo e bevande limpide (thé, camomilla, tisane zuccherate) e analcoliche.
Tra le ore 14 e le ore 16 (massimo le 17) bere 2 litri (al ritmo di 1/4 di litro ogni quarto d’ora) di prodotto lassativo preparato con SELG 1000 o SELG-S 1000 o KLEAN PREP o ISOCOLAN o POLIETILENGLICOLE ABC o SELG 250 oppure, tra le ore 15 e le ore 16, 1 litro (al ritmo di 1/4 di litro ogni quarto d’ora) di prodotto lassativo preparato con MOVI PREP + ½ litro di acqua, preparati secondo le indicazioni della tabella sottostante.
Tra le ore 18 e le ore 20 (massimo le 21) bere gli altri 2 litri (allo stesso ritmo orario) di prodotto lassativo preparato con SELG 1000 o SELG-S 1000 o KLEAN PREP o ISOCOLAN o POLIETILENGLICOLE ABC o SELG 250 oppure, tra le ore 19 e le ore 20, 1 litro (allo stesso ritmo orario) di prodotto lassativo preparato con MOVIPREP + ½ litro di acqua, preparati secondo le indicazioni della tabella sottostante.
A cena bere soltanto bevande limpide (thè, camomilla, tisane) e analcoliche.
La mattina dell’esame
A colazione bere soltanto bevande limpide (thé, camomilla, tisane) e analcoliche. In caso di colonscopia in narcosi digiuno assoluto.
In caso di effettuazione dell’esame al pomeriggio
Il giorno prima dell’esame
Cena liquida entro le 19 a base di brodo di carne senza pastina.
Tra le ore 20 e le ore 22 bere 2 litri (1/4 di litro ogni quarto d’ora) di prodotto lassativo preparato con SELG 1000 o SELG-S 1000 o KLEAN PREP o ISOCOLAN o POLIETILENGLICOLE ABC o SELG 250 oppure, tra le ore 21 e le ore 22, bere 1 litro (1/4 di litro ogni quarto d’ora) di prodotto lassativo preparato con MOVIPREP + ½ litro di acqua, thè o camomilla.
Il giorno dell’esame
Tra le ore 8 e le ore 10 bere gli altri 2 litri (allo stesso ritmo) di prodotto lassativo preparato con SELG 1000 o SELG-S 1000 o KLEAN PREP o ISOCOLAN o POLIETILENGLICOLE ABC o SELG 250 oppure, tra le ore 9 e le ore 10, bere il restante 1 litro (allo stesso ritmo) di prodotto lassativo preparato con MOVIPREP + ½ litro di acqua naturale, thè o camomilla.
In caso di colonscopia in sedazione prodonda o anestesia generale chiedere al medico endoscopista circa le ore di digiuno assoluto necessarie prima dell’esame.
Consigli pratici per una preparazione ottimale e sicura
- E’ consigliabile raffreddare in frigorifero la soluzione per rendere più accettabile la sua assunzione.
- Puo’ essere utile aggiungere alla soluzione, per cambiare il gusto, the’ o altre bevande senza fibre (aranciata, Gatorade, etc.).
- In caso di nausea è consigliabile distanziare le bevute. Invece di 1 litro/ora si può passare a 1 litro/ 2 ore.
- Mai autoridursi la quantità di liquidi da bere; se non si riesce a bere tutto, contattare il proprio medico di famiglia o il servizio di endoscopia dove si dovrà eseguire l’esame: andare all’appuntamento senza aver osservato le indicazioni del Centro può significare la non esecuzione dell’esame o una colonscopia incompleta (che dovrà essere ripetuta).
- Si ritiene adeguata la preparazione quando l’emissione di liquido, che avrà una colorazione giallastra, non contiene residui fecali.
- L’aggiunta di un clistere di pulizia non sembra apportare, in base agli attuali studi, un miglioramento alla preparazione standard con PEG a meno che non ci si trovi di fronte a pazienti con una particolare funzionalità del colon (stipsi importante, ecc.) e/o con precedenti insuccessi con la preparazione standard.
- Non è stato dimostrato che aggiunta di procinetici (domperidone, metoclopramide, ecc) possa ridurre i sintomi (nausea, vomito, distensione addominale, ecc) che a volte interferiscono con la preparazione intestinale.
- L’aggiunta di simeticone alla preparazione intestinale (120-240 mg o 45 ml di una soluzione al 30%) migliora la qualità della visione endoscopica. Il simeticone è una sostanza antischiumogena che contrasta la formazione delle bolle gassose e, quindi, quell’effetto schiuma durante la colonscopia. già in commercio preparazioni a base di PEG con l'aggiunta di tale sostanza. Una soluzione di simeticone può essere ugualmente spruzzata nel lume intestinale nel corso dell’esame (foto sotto).
Il lavaggio in corso di colonscopia con soluzione di simeticone elimina immediatmente le bolle gassose presenti nel lume (che limitano la visione endoscopica).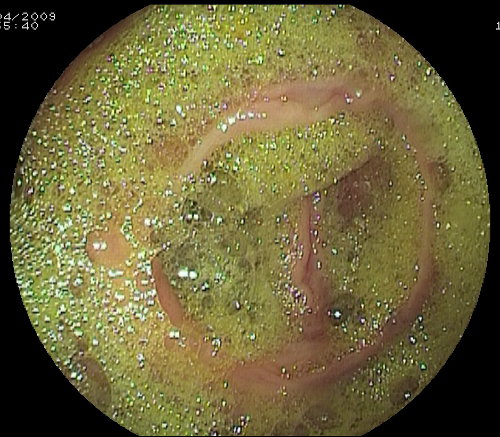
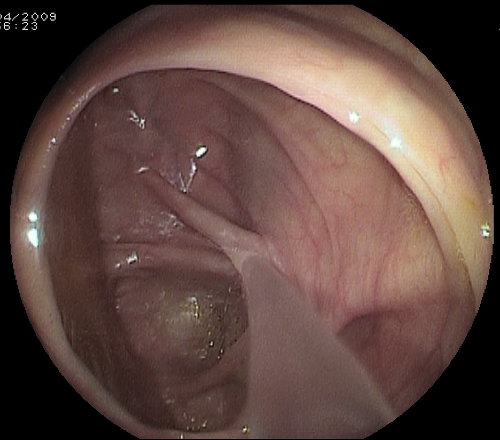
- Per evitare o ridurre il fastidio all’ano (che può essere determinato dall’emissione del liquido e feci) pulirsi dopo ogni evacuazione con salviette umide ed applicare della pasta all’ossido di zinco.
- Preparazione intestinale frazionata (“dosaggio “split”). Recenti lavori hanno dimostrato che la somministrazione frazionata della preparazione intestinale con PEG: 3 +1 (3 litri di PEG il giorno prima e 1 litro il giorno della colonscopia, oppure 2 +2 o anche 2 + 1 (se viene usato il dosaggio ridotto) aumenta significativamente la percentuale di pazienti con colon pulito, aumenta l’accettabilità del paziente, riduce i sintomi avversi (nausea, vomito, ecc.) ed aumenta la diagnosi dei piccoli polipi piatti. Ciò significa che la preparazione frazionata è da preferirsi alla dose in unica soluzione quando ciò sia fattibile: colonscopia nella seconda metà del mattino o nel pomeriggio.
- Intervallo ottimale fra ultima dose della preparazione con PEG e colonscopia. Come detto sopra più è ravvicinata la preparazione con PEG alla colonscopia migliore risulterà la pulizia del colon. Ovviamente bisogna tenere conto che la presenza nello stomaco di un eccesso di liquido può aumentare il rischio di bronco aspirazione se viene utilizzata soprattutto la sedazione profonda. A tale proposito l’American Society Of Anesthesiologist raccomanda almeno due ore di distanza dall’ultima ingestione di liquidi chiari prima della sedazione (profonda).
Lavaggio retrogrado del colon (Colon Wash)
Per i pazienti che non tollerano la preparazione per bocca con i 3-4 litri di PEG può essere proposto (Consensus ASGE, 2006) un trattamento alternativo mediante lavaggio retrogrado del colon (Rectal Pulsed Irrigation, Idrocolon pulizia, Colon Wash) mediante un sistema a circuito chiuso. Tale modalità di lavaggio intestinale al momento è disponibile solo in pochi Centri in Italia.
Al paziente disteso su un fianco o supino viene inserita nel retto una sottile cannula che è fornita di due tubi, uno per l'entrata dell'acqua l'altro per asportare il materiale fecale e l'acqua usata. La cannula è collegata ad un'apparecchiatura che controlla pressione e temperatura dell'acqua. L’operatore effettua delle irrigazioni successive e pratica un massaggio dell'addome per favorire la frammentazione e lo scollamento dei materiali fecali (foto sotto). L’esame, ben tollerato, dura circa 45 minuti e la colonscopia viene effettuata appena finita la seduta.
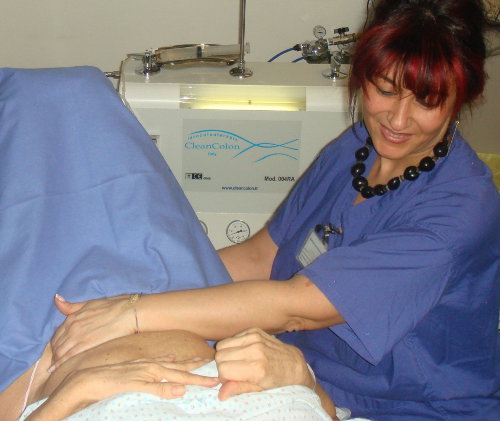
Foto: in alto la macchina per il lavaggio retrogrado del colon e la dimostrazione di una seduta; in basso è possibile osservare, attraverso il tubo trasparente della macchina, le feci in fase di espulsione.
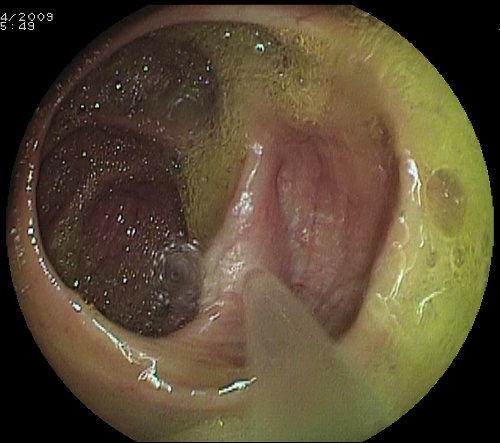
Per facilitare il lavaggio intestinale al paziente viene richiesta un’alimentazione priva di scorie nei due giorni precedenti e l’assunzione di un lassativo stimolante (bisacodile, senna) la sera precedente l’esame. La pulizia del colon è ottimale (score 2-3 secondo la scala di Boston). In alcuni casi persistono (solitamente al cieco) dei residui fecali che vengono, però, facilmente eliminati con lavaggi perendoscopici (foto sotto).
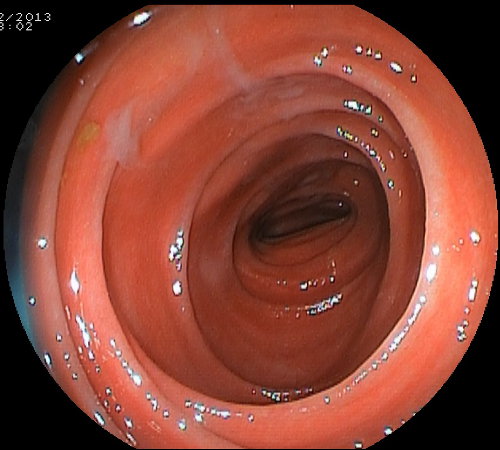
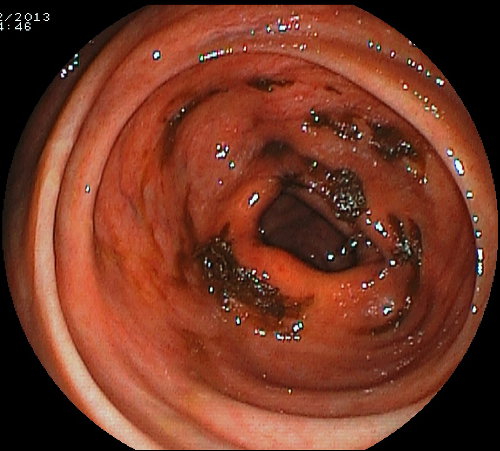
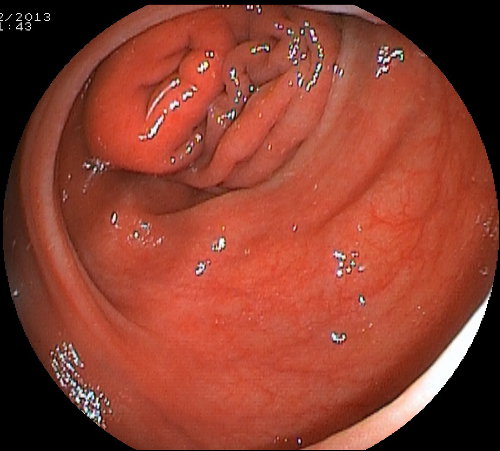
Immagini di un colon dopo lavaggio con Colon Wash: a sinistra l'aspetto usuale al retto,sigma discendente e trasverso. Al centro l'aspetto usuale al colon ascendente-cieco con minimi residui fecali che vengono facilmente eliminati (foto a destra) con lavaggio perendoscopico.
Dieta
Anche se è una pratica consolidata prescrivere una dieta a basso residuo nei 2-3 giorni precedenti l’esame, in modo da facilitare la preparazione con il lassativo, non ci sono dati scientifici e lavori di confronto che dimostrino la convenienza di un regime dietetico che va oltre le 24 ore. Bisogna però tenere conto delle diverse abitudini intestinali dei pazienti per cui è bene che sia il medico prescrittore dell’esame a decidere in merito. E’ bene comunque sapere quali alimenti sono permessi e quali bisogna escludere.
Alimenti non ammessi sono: frutta, verdura, patate con buccia, riso, legumi, alimenti integrali, carni rosse o dure e fibrose, frutta secca, confetture, marmellate, olive e sottaceti, succhi di frutta e di verdura.
In particolare è bene sospendere l’assunzione di frutta e verdura con i semini (come uva, kiwi, fichi, fragole, melanzane, pomodori e così via). La persistenza di semi nel lume del colon (foto sotto) può determinare l’otturazione dei canali di aspirazione del colonscopio con conseguente allungamento dei tempi della colonscopia. Evitare bevande che contengano coloranti rosso o viola.
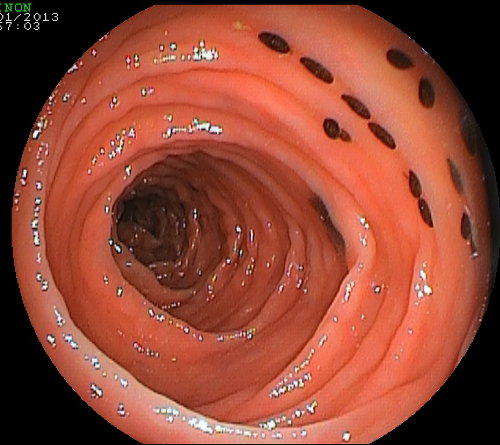
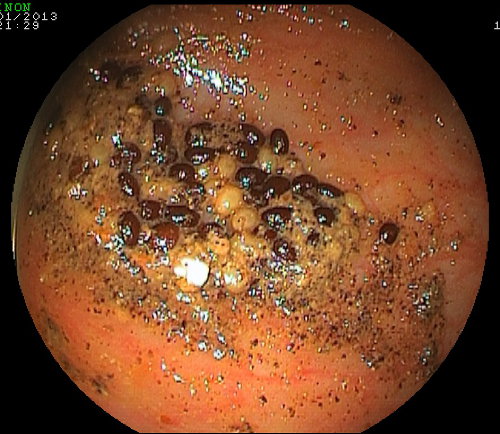
"Varietà" di semi nel lume del colon.
Sono consentiti: carne magra, prosciutto, pesce, pollame, pane bianco, patate sbucciate, uova, gelatine, miele, brodo di carne e bevande limpide (thé, camomilla, tisane) e analcoliche. Burro e margherita da assumere con moderazione.
I farmaci
Segnalare sempre all’endoscopista, al momento della prenotazione, se si esegue una terapia con antiaggreganti (es.Cardioaspirina, Cardirene, Aspirinetta, Tiklid, Plavix etc.) e/o anticoagulanti (es.: Coumadin,Sintrom, etc.). Riceverete dal Centro le opportune indicazioni sulla eventuale sospensione dei farmaci anche in relazione alla procedura endoscopica (diagnosticica, operativa) a cui sarete sopposti.
Non interrompere mai di propria iniziativa altri farmaci che si stanno assumendo senza essersi prima consultati con il proprio medico. Tali farmaci devono solo essere segnalati durante il colloquio in cui viene chiesto di firmare il consenso informato all’indagine. I medicinali per la pressione o per le aritmie del cuore, gli antiepilettici, i broncodilatatori o altre medicine che abitualmente vengono presi tutti i giorni devono essere assunti normalmente anche la mattina dell’esame a meno che non ci siano diverse indicazioni da parte del proprio medico.Sospendere almeno tre giorni prima farmaci o integratori a base di ferro e carbone vegetale che potrebbero compromettere la qualità della pulizia intestinale.
Avvertenza
Le informazioni fornite sopra, che sono ricavate da linee guida internazionali e lavori scientifici di riferimento, devono essere “solo” di supporto al lettore che, ad ogni modo, dovrà seguire le indicazioni fornite dal Centro a cui si rivolgerà per l’esecuzione della colonscopia.
Per approfondire
- Bowel preparation for colonoscopy: European Society of Gastrointestinal Endoscopy (ESGE) Guideline. C. Hassan, M. Bretthauer, M. F. Kaminski, et alii. - Endoscopy 2013; 45: 142–150
- Committee on Standards and Practice Parameters, American Society of Anesthesiologists. Practice guidelines for preoperative fasting and the use of pharmacologic agents to reduce the risk of pulmonary aspiration: application to healthy patients undergoing elective procedures: An updated report by the American Society of Anesthesiologists Committee on Standards and Practice Parameters. Anesthesiology 2011; 114: 495–511
- A consensus document on bowel preparation before colonoscopy: prepared by a task force from the American Society of Colon and Rectal Surgeons (ASCRS), the American Society for Gastrointestinal Endoscopy (ASGE), and the Society of American Gastrointestinal and Endoscopic Surgeons (SAGES). Gastrointest. Endosc. 2006 Jun;63(7):894-909.
- Hydrotherapy compared with PEG-ES lavage and aqueous sodium phosphate as bowel preparation for elective colonoscopy: a prospective randomized trial. Fiorito JJ, et alii. Am J Gastroenterol. 2006;101:S533
- La preparazione intestinale G. Rotondano.Supplemento al n°4/2009 del Giornale Italiano di Endoscopia Digestiva.
- Colonscopia: la preparazione è più semplice con il Colon Wash: F. Cosentino in Medicitalia