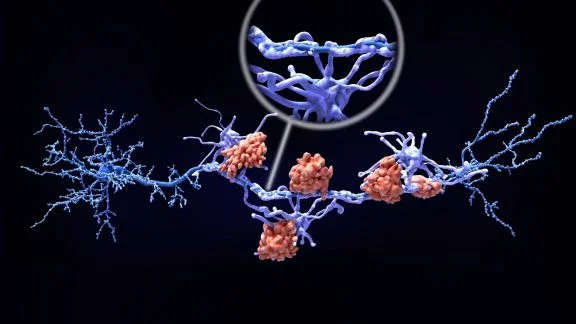
Cos'è la sclerosi multipla (SM)? Quali sono le cause della demielinizzazione e i fattori di rischio della malattia? Si possono individuare i sintomi precoci?

Il blocco nelle donne vittime di violenza: spiegazioni neurobiologiche e implicazioni psicologiche
![]() Dr.ssa Eleonora Riva
Dr.ssa Eleonora Riva
29.12.2025 - Il blocco è una reazione comune che può avere la vittima di fronte all'aggressore: quali sono i meccanismi che si attivano in caso di violenza?

Avvicinare il medico e il paziente abbattendo le barriere socio culturali.

Aumentare la consapevolezza rispetto alle scelte sulla propria salute.

Promuovere la cultura medica per evitare l'autodiagnosi e l'autocura.
Oltre 497.2k utenti registrati si fidano di noi.
Gli Specialisti della Community, verificati alla registrazione, collaborano gratuitamente per offrire contenuti medico-scientifici accurati, veritieri e aggiornati.
I Referenti Scientifici, garanti delle Linee Guida, vigilano quotidianamente sulla qualità dei contenuti pubblicati.

Dr. Antonio Ferraloro Neurologo

Dr. Edoardo Bernkopf Dentista

Dr. Leopoldo Vitagliano Psicoterapeuta

Dr. Matteo Pacini Psichiatra

Dr.ssa Mariateresa Di Taranto Psicologo

Dr. Salvo Catania Oncologo

Dr.ssa Anna Potenza Psicologo

Dr.ssa Franca Scapellato Psichiatra
Oggi già 42 risposte dai nostri medici specialisti!
Consulta l'archivio
Tra più di 1.6 milioni di consulti trova la situazione simile alla tua.
Hai un disturbo di salute?
Descrivi il tuo problema e chiedi un consulto ai nostri specialisti.
Sei uno specialista?
Aiuta gli utenti in difficoltà e rispondi ai loro dubbi.

Cos'è la sclerosi multipla (SM)? Quali sono le cause della demielinizzazione e i fattori di rischio della malattia? Si possono individuare i sintomi precoci?

Come calcolare le settimane di gravidanza?
Dr.ssa Pontello

Sperma trasparente ed acquoso: possibili cause
Dr. Beretta
Sangue rosso nelle feci... è un tumore?
Dr. Cosentino

Tampone streptococco fai da te: quando e come si fa
Redazione Scientifica Medicitalia
Sintomi dell'infarto: come riconoscerlo in tempo
Redazione Scientifica Medicitalia
Dr. Bacosi

Ictus: tipologie, sintomi e cause
Dr. Migliaccio†

Acufeni: cosa sono e come riconoscerli?
Dr. Arnone

Come si calcola
il rischio reale di tumore al seno
Storie di ragazze fuori di seno
Il primo blog di Medicina Narrativa
2.971 utenti che hanno scritto 828.380 commenti, 55.225 pagine di contenuti equivalenti nel cartaceo a 1497 volumi da 225 pagine, con oltre 600.000 visualizzazioni mensili e 36.387.075 visualizzazioni totali
Buongiorno. Da ieri pomeriggio sto accusando un dolore ai denti e alle gengive. Quando spazzolo esce un po’ di sangue. Inoltre, ho notato che la gengiva alla radice del primo premolare ...
Buongiorno, qualche anno fa, a seguito dell’inserimento di un catetere interno, ho riportato una lacerazione del glande con perdita parziale del frenulo. Da allora riscontro alcune...
Mal di testa laterale persistente: cause e possibili collegamenti con ansia, farmaci e clima?
Buongiorno dottore, vorrei un’informazione, sono una persona che soffre di ansia e attacchi di panico da ormai tantissimi anni in cura già con farmaci, da due anni sono anche in cura con...
Orticaria cronica persistente e refrattaria a trattamenti: consiglio?
Vi scrivo per chiedervi un aiuto per una reazione allergica/orticaria che è iniziata un sei settimane fa e che attualmente non risponde a nessun trattamento. Premetto che sono una paziente...