Glaucoma 2018 : Gennaio è il mese della Prevenzione
Il Glaucoma è una malattia dell'occhio che può portare a cecità!
E' caratterizzato da un forte aumento della pressione interna oculare, con possibile conseguente atrofia delle fibre del nervo ottico e della retina.
Secondo l’OMS ne sono affette 75 milioni di persone nel mondo ed è la seconda causa di cecità irreversibile a livello planetario; in Italia si stima che colpisca circa 3 -4 milioni di persone, ma la metà non ne sarebbe a conoscenza (perché non effettuano mai visite mediche specialistiche oculistiche complete).
La cecità provocata dal glaucoma si può prevenire, purché la malattia sia diagnosticata e curata tempestivamente.
All’interno del nostro occhio è presente un liquido "l’umore acqueo ", che viene continuamente prodotto e riassorbito. Pertanto, l’occhio si può paragonare a un piccolo lavandino con un rubinetto e uno scarico sempre aperti. Se il tubo di scarico è ostruito si avrà un aumento di pressione all’interno del serbatoio ovvero una maggiore pressione intraoculare. Analogamente a quello che avviene con uno pneumatico, se la pressione è troppo elevata a lungo andare il bulbo oculare si danneggia a livello della testa del nervo ottico.
L’aumento della pressione intraoculare danneggia inevitabilmente i neuroni che trasportano il segnale elettrico; come se si logorassero. Inizialmente il danno colpisce i fibrille nervose che trasportano le immagini relative alla periferia del campo visivo: chi è malato continua a vedere l’oggetto che fissa, ma non si accorge che l’area visiva periferica si sta riducendo progressivamente.
Infine vengono lesi anche le fibre nervose che provengono dalla zona maculare della retina con cui si fissano gli oggetti e, se il glaucoma non viene trattato con successo, si riduce l’acuità visiva fino alla cecità completa (danno del fascio di fibre nervose papillo-maculari).
Guarda il video: Glaucoma: domande e risposte
Glaucoma cronico semplice ad angolo aperto: è la forma più frequente di glaucoma. Si verifica in seguito a un ostacolo che incontra l’umor acqueo nel defluire attraverso il trabecolato sclerocorneale, una mini grondaia circolare che si trova sopra l’iride o più precisamente, nell’angolo irido-corneale.
Si sviluppa lentamente e in genere non dà sintomi, per cui ci si può rendere conto di essere malati solo quando il danno al nervo ottico è già giunto a uno stadio avanzato; dunque è opportuno sottoporsi a check-up oculistici periodici.
Glaucoma acuto ad angolo chiuso: l’iride può chiudere improvvisamente lo “scarico” (occlusione dell’angolo irido-corneale), causando un rapido aumento della pressione intraoculare nel caso della forma detta ad “angolo stretto”.
Quest’improvviso incremento pressorio, chiamato attacco acuto di glaucoma, è molto grave: se non curato tempestivamente può portare a cecità in breve tempo. I sintomi principali sono l’offuscamento della vista, la comparsa di aloni anomali attorno alle luci, dolore oculare violento, nausea e vomito.
I fattori che predispongono al glaucoma sono, tra l’altro, la riduzione della profondità della camera anteriore, che si può avere nel caso di una elevata ipermetropia, ma anche per l’evoluzione sclerotica della cataratta.
Glaucoma congenito quando il sistema di drenaggio è “malformato ” sin dalla nascita. Per questo motivo si verifica un aumento di pressione intraoculare. Il bambino presenta fastidio alla luce e lacrimazione eccessiva. L’aumento pressorio può causare un aumento delle dimensioni dell’occhio cosiddetto buftalmo e la cornea può divenire opaca.
Glaucoma secondario: in questa forma delle patologia l’ostacolo al deflusso è un effetto secondario di alcune malattie, dell’uso di alcuni farmaci, passando per emorragie, tumori e stati infiammatori.
L’unico modo per effettuare una diagnosi precoce di glaucoma è sottoporsi a una visita medica specialistica oculistica completa. Nel corso della visita i parametri che devono essere controllati sono essenzialmente:
- la pressione dell’occhio (pressione intraoculare). Con il tonometro può essere valutata la pressione all’interno del bulbo oculare in modo da individuare tempestivamente un eventuale aumento;
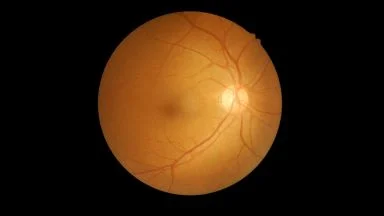
- l’aspetto del nervo ottico: in caso di glaucoma si evidenzia un aumento della cosiddetta escavazione papillare;
- il campo visivo computerizzato: È un metodo d’indagine con cui si misura la sensibilità delle diverse zone della retina. Permette d’identificare precocemente i danni e di valutare l’efficacia della terapia molto meglio che con i precedenti metodi di perimetria manuale.
- valutazione del disco ottico (ad esempio con esame OCT testa e fibre nervo ottico)
- pachimetria corneale
Sebbene non sia scientificamente dimostrata in modo stringente una forte correlazione, per prudenza l’assunzione di caffè dovrebbe essere limitata a poche tazzine al giorno.
La pressione intraoculare (IOP) è determinata dalla quantità di un liquido prodotto all’interno dell’occhio chiamato umor acqueo. Ovviamente più liquido c’è nel bulbo oculare più è alto il valore della pressione stessa.Il valore della pressione interna dell’occhio, sebbene sia differente dalla pressione arteriosa, si misura con la stessa unità, ossia in “millimetri di mercurio” (mmHg).
La pressione intraoculare deve essere normalmente compresa tra i 9 e i 20 millimetri di mercurio (mmHg). Il glaucoma è generalmente associato a valori superiori a 22 mmHg, ma esiste anche una forma di glaucoma a bassa pressione. Per misurare la pressione oculare Attualmente lo strumento più diffuso negli ospedali è il “tonometro ad applanazione” di Goldmann, mentre per gli screening di massa la tecnologia più diffusa è il “tonometro a soffio”.
Può essere utile misurare la relazione tra spessore corneale e la pressione intraoculare, in modo tale da capire quale sia il valore soglia personale di rischio per ogni singolo occhio.
Numerosi lavori scientifici e ricerche hanno evidenziato importanti relazioni tra pachimetria corneale e glaucoma:
- chi ha una cornea sottile corre maggiori rischi di sviluppare danni dovuti al glaucoma, mentre coloro che hanno una cornea spessa sono più protetti da tale rischio;
- nelle persone con cornea sottile si rileva una pressione oculare minore di quella reale e, viceversa, la pressione appare superiore alla realtà negli individui con cornea spessa.
Il glaucoma si cura di solito con colliri e con l’uso di compresse.
Per risultare efficace la terapia deve essere seguita regolarmente e con costanza.
I glaucomatosi necessitano di controlli periodici.
La malattia, infatti, può peggiorare senza che dia sintomi e, in tal caso, può essere necessario modificare il tipo di terapia. Una volta avvenuto il danno non è più reversibile: si ricorre a farmaci ed eventualmente alla chirurgia per cercare di preservare almeno la funzionalità visiva esistente. Il trattamento del glaucoma è efficace solo se viene seguita scrupolosamente la terapia prescritta dal medico oculista.
La terapia per il glaucoma non deve essere sospesa senza consultare prima il medico specialista oculista, ma anche il medico di famiglia deve essere sempre al corrente della terapia praticata.
Se quest’ultima non fosse efficace nel controllare la pressione intraoculare, potrebbe rendersi necessario il ricorso alla chirurgia o al laser. In alcuni casi può essere attuata quest’ultima terapia, che non prevede l’impiego di incisioni. In altri casi è indispensabile effettuare, invece, un’incisione per creare un nuovo canale di deflusso. Le complicanze di tali interventi sono rare. Nella maggioranza dei casi si riesce, con questi metodi, ad impedire l’evoluzione della malattia che altrimenti - se la pressione oculare non si riduce - può portare a cecità.
In genere il glaucoma si presenta dopo i quarant’anni di età e ci sono stati altri casi già descritti in famiglia. Più si è anziani e più aumenta il rischio di essere colpiti da questa patologia oculare detta "silente" perché non dà sintomi particolari nelle fasi iniziali.
Chi ha familiari con glaucoma dovrebbe sottoporsi a una visita medica specialistica oculistica con misurazione della pressione oculare, almeno una volta l’anno.
GLAUCOMA (PSEUDO)ESFOLIATIVO è un glaucoma secondario che si sviluppa in occhi affetti da sindrome da pseudoesfoliatio lentis.
La pseudoesfoliatio lentis (PEX) è una situazione clinica caratterizzata dalla produzione di materiale furfuraceo da parte della superficie del cristallino che esfoliandosi intasa le vie di deflusso dell’umore acqueo (trabecolato) depositandosi a livello dell’angolo irido-corneale. Pertanto, nel tempo si determina un aumento della pressione intraoculare e, di conseguenza, un glaucoma. Inoltre il materiale furfuraceo può depositarsi a livello delle fibre zonulari, creando un indebolimento di tali fibre e una sublussazione del cristallino, questa viene notata dal medico specialista oculista durante l’esame con la lampada a fessura e con la pupilla dilatata. Si potrà ben vedere il deposito del materiale furfuraceo sulla faccia anteriore del cristallino, distribuito in maniera circolare in campo pupillare e in periferia, assente laddove l’iride compie un movimento di sfregamento.
Il glaucoma (pseudo)esfoliativo di solito colpisce entrambi gli occhi, i valori della pressione oculare piuttosto elevati, che però possono subire importanti fluttuazioni nell’ambito delle 24 ore. L’evoluzione di questo tipo di Glaucoma è abbastanza rapida, da una maggiore predisposizione allo sviluppo di una cataratta e la pupilla si dilata con più difficoltà.Il trattamento di prima scelta è quello di tipo farmacologico, con l’instillazione di colliri che servono ad abbassare la pressione oculare La terapia deve essere tempestiva ed efficace per cui, se non si ottengono buoni risultati, all’inizio è bene ricorrere a più somministrazioni quotidiane con farmaci diversi.
È bene eseguire la facoemulsificazione quando è presente la catararra anche se in fase iniziale) e spesso anche quando il cristallino è ancora trasparente. Tale intervento, infatti, può indurre un significativo abbassamento della pressione intraoculare.
La tonometria, il campo visivo computerizzato, l’esame OCT e la pachimetria corneale ci aiutano a fare una diagnosi precoce e, quindi, a iniziare la giusta terapia prima che compaiano gravi danni oculari.
Nuove terapie Laser e chirurgiche
La Laser Trabeculoplastica Selettiva è una variante della classica trabeculoplastica argon laser; consiste nell' esecuzione di stimolazioni termiche a livello del trabecolato tali da determinare un incremento della sua capacità di deflusso con conseguente calo della pressione intraoculare.La lunghezza d'onda di 532 nm è selettiva per le cellule pigmentate del trabecolato. Questa caratteristica permette di ridurre i danni ai tessuti circostanti che si verificano per dispersione di calore dopo trabeculoplastica convenzionale. È possibile eseguire trattamenti ripetuti anche nei casi ove la trabeculoplastica classica abbia perso il suo effetto.La trabeculoplastica Laser può essere considerata come trattamento iniziale nel glaucoma ad angolo aperto: le ultime linee guida 2018 dell'European Glaucoma Society confermano questa indicazione.
La Laser Trabeculoplastica Selettiva è indicata:
- nel glaucoma primario ad angolo aperto
- nei casi in cui la terapia topica sia mal tollerata o insufficiente o la compliance del paziente sia non adeguata (il paziente non mette i colliri);
- nel glaucoma esfoliativo;
- nel glaucoma pigmentario;
Il trattamento è ambulatoriale, indolore e non necessita di anestesia né di terapia post-trattamento; il buon risultato del trattamento viene verificato a circa un mese dall'esecuzione.
Un bel video del trattamento SLT si può trovare sul sito SLT-Ellex.com:
La Ciclofotocoagulazione transclerale a contatto (CTCP) è indicata nel trattamento di alcuni tipi di glaucoma refrattario: occhi in cui la IOP non può essere controllata mediante terapia medica massimale, terapia laser tradizionale e chirurgia incisionale, inclusi i casi in cui la terapia laser o chirurgica non può essere eseguita o potrebbe fallire.
Nella Ciclofotocoagulazione transclerale a contatto (CTCP) l'energia luminosa viene trasmessa direttamente al bulbo oculare tramite una fibra ottica che termina in un puntale che viene posizionato a contatto con la superficie oculare.
La tecnica a contatto possiede numerosi vantaggi rispetto a quella non a contatto.
L'utilizzo di sonde manuali aumenta la precisione, consentendo una facile localizzazione dello spot e evitando i movimenti oculari. La procedura può essere eseguita ovunque poiché il laser è portatile e non necessita di una lampada a fessura.
Il meccanismo di base della trabeculectomia secondo Cairns e' quello di creare una "fistola" che consentira' all' umore acqueo di passare dalla camera anteriore allo spazio sottocongiuntivale by-passando la sede all' ostacolo al deflusso, che sappiamo essere localizzata a livello trabecolare. La metodica consiste nella formazione di uno sportello sclerale a base limbare dopo aver aperto la congiuntiva. Si applica quindi per un tempo variabile un antimetabolita (mitomicina C). Successivamente si esegue l' asportazione di un tassello corneo-sclerale limbare profondo comprendente anche una porzione di trabecolato. Segue l' iridectomia che impedira' l' occlusione della fistola e infine si sutura lo sportello sclerale e il piano capsulo-congiuntivale.
L' umore acqueo potra' quindi defluire dalla camera anteriore allo spazio sottocongiuntivale attraverso i bordi dello sportello sclerale ed essere riassorbito dal plesso venoso episclerale. La filtrazione dell' umore acqueo, inoltre, dara' luogo ad un sollevamento della congiuntiva nella sede chirurgica che prende il nome di "bozza filtrante", segno del buon esito chirurgico.
In particolare la sclerectomia profonda consiste nella preparazione di uno sportello sclerale profondo ed il reperimento del canale di Schlemm e della membrana trabeculodescemetica. Si eseguira' quindi l' apertura del canale mediante l' asportazione della sua parete esterna e la lussazione della Descemet. Dopo l' asportazione dello sportello sclerale profondo viene posizionato l'impianto e riposizionato il lembo superficiale e suturato con 2-4 punti in Nylon 10-0. Si verra' cosi' a formare la camera intrasclerale.
Dal punto di vista idrodinamico si puo' considerare una prima fase che consiste nella percolazione dell' umore acqueo attraverso la membrana descemetica e una seconda che consiste nella raccolta dell' acqueo nella camera intrasclerale dalla quale fuoriesce dai margini dello sportello sclerale superficiale. Nello spazio sottocongiuntivale viene riassorbito delle vene episclerali. Parte dell' umore acqueo rientra nel canale di Schlemm e riprende la via dei vasi collettori e parte contribuisce ad aumentare il deflusso uveosclerale.
La viscocanalostomia ha il fine di ripristinare le vie di deflusso permettendo all' umore acqueo di drenare dalla camera anteriore, attraverso una finestra rappresentata dal trabecolato anteriore e dalla membrana di Descemet. Si cerca di by-passare la sede dell' ostacolo al deflusso, il trabecolato, mediante la creazione di una camera intrasclerale in diretta comunicazione sia con il canale di Schlemm sia con la camera anteriore: l' umore acqueo, passando attraverso la finestra riempie lo spazio sclerale dal quale poi fuoriesce solo attraverso il canale di Schlemm.
L' importanza di questa tecnica è motivata dalla sua indipendenza dalla filtrazione esterna e in questo si differenzia dalla sclerectomia profonda. Questo, oltre ad evitare la formazione di una bozza filtrante e i disturbi ad essa correlati, rende il successo dell' intervento indipendente dai processi cicatriziali congiuntivali ed episclerali che sono le principali fonti di fallimento della trabeculectomia. Con la viscocanalostomia si tenta di ripristinare una via fisiologica di deflusso: l' umore acqueo fuoriesce dall' occhio attraverso il canale di Schlemm e le vene episclerali.
L' iridototomia mediante Yag laser consiste nell' eseguire un piccolissimo foro nel tessuto irideo per eliminare il blocco pupillare che determina la chiusura angolare. E' indicata nei casi di angolo camerulare occluso o occludibile e nelle situazioni di blocco pupillare; inoltre e' indicata nel glaucoma pigmentario allo stadio iniziale per ridurre la dispersione di pigmento irideo. Il trattamento e' ambulatoriale, indolore, non necessita di anestesia e dura pochi secondi.